1.ĐẠI CƯƠNG
Hội chứng Cushing là một bệnh nội tiết do rối loạn sản xuất hormon vỏ tuyến thượng thận gây gia tăng mạn tính hormon glucocorticoid không kìm hãm được. Nguyên nhân thường gặp nhất trong lâm sàng nội khoa là HC Cushing do thuốc. Các nguyên nhân khác là do rối loạn chức năng đồi – yên, tuyến yên, bệnh lý tuyến thượng thận hoặc do sự tiết ACTH lạc chỗ. Bệnh xuất hiện sớm nhưng các dấu hiệu lâm sàng xuất hiện kín đáo và muộn. Bệnh nhân thường không được phát hiện sớm và điều trị kịp thời nên để lại những hậu quả nặng nề về thể chất và tinh thần, gây ra những biến chứng nguy hiểm cho tính mạng người bệnh.
Biểu hiện lâm sàng của rối loạn chức năng vỏ tuyến thượng thận đã được chú ý từ hơn 100 năm nay do thay đổi hình thể biểu hiện rất đặc biệt: mặt tròn đỏ, rậm lông, béo chủ yếu ở mặt, cổ, ngực, bụng, chân tay gầy yếu. Từ xa xưa ở Châu Âu, những người mắc bệnh này được gọi là những người kỳ lạ (curiosistes).
Năm 1890 Addison là người đầu tiên đề cập đến một khối u tuyến thượng thận phát hiện được khi mổ tử thi một bệnh nhân nữ. Năm 1890 thông báo tiếp một bệnh nhân nữ có triệu chứng béo bụng, có nhiều vết rạn da đỏ tím, rậm lông toàn thân, mổ tử thi thấy tuyến thượng thận hai bên to bất thường.
Năm 1898 Battin thông báo một bệnh nhân tử vong, kết quả mổ tử thi thấy một khối u tuyến thượng thận bên trái. Năm 1900 Blacker báo cáo một bệnh nhân cao huyết áp tử vong do xuất huyết não. Phát hiện khối u tuyến thượng thận khi mổ tử thi.
Nãm 1901 Liddle lần đầu tiên báo cáo một bệnh án một bệnh nhân nữ có biểu hiện lâm sàng là tăng cân nhanh, mất kinh, có vết rạn da, rậm lông. Mổ tử thi thấy u tuyến thuợng thận trái to và xuất huyết trong khối u.
Năm 1911-1912 Glyn khi nghiên cứu bệnh án và kết quả mổ tử thi một bênh nhân nữ, ông nhận thấy có mối liên quan giữa khối u tuyến thượng thận và tuyến sinh dục được gọi là hội chứng sinh dục – thượng thận.
Khi quan sát biểu hiện lâm sàng và kết quà mổ tử thi năm 1912 Havey Cushing, lần đầu tiên mô tả các triệu chứng lâm sàng và phát hiện u của tế bào thùy trước tuyến yên ở một bệnh nhân nữ bị quá sản tuyến thượng thận và từ đó bệnh này mang tên ông: bệnh Cushing (Cushing’s disease).
Năm 1913 Sicard và Reilly là những người đầu tiên để cập tới nguyên nhân gây ra các biểu hiện lâm sàng ở bệnh nhân bị HC Cushing là do trung não – yên và đề nghị có thể điều trị bằng tia xạ vào vùng tuyến yên.
Năm 1915 Anderson báo cáo một trường hợp quá sản tuyến thượng thận hai bên gây một số biểu hiện lâm sàng của hội chứng sinh dục – thượng thận là do u của thùy trước tuyến yên.
Nãm 1926 Werber và Parker là những người đầu tiên nhuộm tế bao khối u tuyến yên thu được khi mổ tử thi và thấy tế bào khối u tuyến yên ưa kiềm. Ông kết luận: Khối u tế bào – ưa kiềm của thùy trước tuyến yên gây ra bệnh Cushing.
Năm năm sau, 1931 Teel báo cáo một bệnh nhân có biểu hiện lâm sàng bệnh Cushing có u của tế bào ưa kiềm thùy trước tuyến yên.
Năm 1932 Harvey Cushing lần đầu tiên tập hợp 14 bệnh án gồm 12 nữ và 2 nam. Mô tả tỉ mỉ các biểu hiện lâm sàng của bệnh khi mổ tử thi. Từ năm 1913-1932 thấy 11 bệnh nhân có khối u của tế bào ưa kiềm thùy trước tuyến yên, hai bậnh nhân nghi ngờ có khối u tuyến yên và một bệnh nhân không có khối u. Ông kết luận: u của tế bào ưa kiềm thùy truớc tuyến yên là nguyên nhân gây bệnh và được gọi là bệnh Cushing.
Năm 1936 Grand thấy bệnh nhân bị bệnh Cushing có rối loạn Canxi và Photpho trong máu và cho rằng rối loạn này gây bệnh lý về xương trong bệnh Cushing.
Năm 1937 Đland nghiên cứu 42 trường hợp bị bệnh Cushing thì thấy khoảng 50% bệnh nhân có u tuyến yên và một số bệnh nhân cố u tuyến thượng thận một bên mà không có u tuyến yên.
Năm 1937 – 1938 Lawrenc công bố kết quả nghiên cứu 4 bệnh nhân có biểu hiện lâm sàng bệnh Cushing nhưng không có u tuyến yên, chỉ có khối u tuyến thượng thận đơn thuần. Để phân biệt với bệnh Cushing do u tuyến yên, ông gọi là hội chúng Cushing. Từ đó tới nay thuật ngữ này được sử dụng để chỉ những bệnh nhân có khối u tuyến thượng thận không do khối u luyến yên.
Năm 1949 Hubble công bố một trường hợp có biểu hiện lâm sàng HC Cushing bị ung thư tuyến ức. Tiếp sau dó một loạt các tác giả khác đã nêu các trường hợp tương tự.
Thorcne 1952, Kovvatch 1957 nêu lên những rối loạn hormon và HC Cushing bị ung thư phổi và ung thư tụy. Những trường hợp này được gọi là hội chúng Cushing cận ung thư hay hội chứng ACTH ngoại sinh.
II- Nguyên nhân
Nguyên nhân của Bệnh Cushing là tình trạng tăng tiết ACTH của tuyến yên, đây là nguyên nhân hay gặp nhất chiếm từ 70-80 % nguyên nhân cường Cortisol ở người lớn. Nguyên nhân của bệnh Cushing chủ yếu là adenome tuyến yên tới 90%, còn lại có thể là quá sản tuyến yên hoặc rối loạn chức năng vùng dưới đồi.
– Nguyên nhân của hội chứng Cushing là do cường tiết cortisol do khối u thượng thận ( 10-15 %) thường là Adenome hoặc Carcinome vỏ thượng thận
Hội chúng tiết ACTH ngoại sinh không phải nguyên nhân tuyến yên gặp khoảng 5-10%.
Hội chứng quá sản dạng đám ở thượng thận hai bên rất hiếm gặp, chỉ khoảng 1%.
– Hội chứng Cushing ở trẻ em thường gặp là ung thư thượng thận, ít gặp hội chứng ACTH ngoại sinh.
– Dùng kéo dài Corticotropin có thể gây quá sản thượng thận, dùng kéo dài sản phẩm Corticoid gây biểu hiện lâm sàng hội chứng Cushing kèm theo hiện tượng teo tuyến thượng thận hai bên, các biểu hiện lâm sàng này sẽ dần dần hết khi bỏ thuốc.
– Ung thư thượng thận đôi khi không có biểu hiện lâm sàng cùa hội chúng Cushing mà lại có biểu hiện tình trạng suy kiệt nặng.
Khối u ác tính bên ngoài thượng thận (ung thư phế quản tế bào nhỏ …) đôi khi tăng tiết ACTH hoặc CRF và gây ra hội chứng Cushing điển hình kèm theo hạ Kali và xạm da . Ngày nay các tác giả khuyên nên gọi tên theo nguyên nhân gây bệnh.
Hội chứng Cushing không phụ thuộc ACTH tuyến yên:
– u tế bào tuyến lành tính (adenoma).
– Ung thư vỏ tuyến thượng thận (carcinoma).
Hội chúng Cushing phụ thuộc ACTH tuyến yên:
– u tế bào ưa kiềm của thùy trước tuyến yên.
– Rối loạn chức năng đồi yên.
Hội chứng ACTH hoặc CRH ngoại sinh do : Ưng thư phổi, tuyến ức, dạ dày, tử cung…
III- Bệnh sinh.
- Bệnh Cushing.
Sự tăng tiết ACTH xảy ra từng đợt ngẫu nhiên gây ra sự tăng tiết cortisol không còn tuân theo nhịp điệu trong ngày. 90% trường hợp bệnh Cushing gây ra do adenom tuyến yên. Thường đó là những khối u nhỏ nằm gọn trong hố yên (đường kính < lcm). Những khối u lớn xâm lấn ra ngoài hố yên ít gặp hơn. về bản chất, đa sô’ là khối u tế bào ưa kiềm của thùy trước tuyến yên. Những khối u của tế bào ưa kiềm xuất hiên thùy sau tuyến yên và một sô’ khối u tế bào giống thùy trung gian cũng được báo cáo.
Sự tiết ACTH không thể ức chế được bởi nồng độ glucocorticoid sinh lý; vì thế dù nồng độ glucocorticoid tăng cao, ACTH vẫn tiết ra dẫn dến sự tăng tiết glucocorticoid mạn tính, nồng độ ACTH cao cả ngày lẫn đêm, từng đợt.
Ngoài ACTH có thể tăng tiết b – LPH, b- endorphin tuy nhiên nồng độ ACTH, b – LPH không đủ cao để gây xạm da. Sự tiết ACTH và cortisol không tăng thêm khi có stress như hạ dường huyết, phẫu thuật, có lẽ do cortisol tăng cao ức chế vùng hạ khâu năo và giảm tiết CRH, nên hạ khâu não không kiểm soát được vùng tuyến yên nữa. Nồng độ cortisol tăng cao cũng ảnh hưởng đến sự tiết TSH, Gonadotropin, và gây ra những sự thay đổi trên toàn thân.
Trong bệnh Cushing cũng có cả sự tăng tiết androgen từ tuyến thượng thận, DHEA, DHEA- sulfat. androstenedion cũng tăng, được chuyển thành dihydrotestosleron ở mô ngoại vi. ở phụ nữ sẽ gây rậm lông, mụn trứng cá, tắt kinh, ở nam giới bị bệnh Cushing cortisol tăng cao có thể ức chế sự tiết LH làm tinh hoàn giảm tiết testosteron, gây bất lực, giảm libido, dù tuyến thượng thận tăng tiết androgen cũng không bù lại được.
Mội số trường hợp bệnh Cushing do tăng sản loàn bộ tuyến yên hoặc không thấy có sự thay đổi rõ rệt về giải phẫu bệnh tại vùng hạ khau não tuyến yên. Đôi khi cố sự tăng tiết CRH do u tế bào hạch thần kinh vùng hạ khâu não.
- Hội chứng tiết ACTH ngoại sinh (HC Cushing cận ung thư).
Do u không thuộc tuyến yên tổng hợp và tiết ra các chất ACTH có đặc tính sinh học, cũng có u tiết b LPH, b -endorpliin và cả ACTH không có hoạt tính, có thể u tiết ACTH và tiết CRH hoạt tính không rõ. Mội số ít u tiết CRH lạc chỗ. Các u thường gây tiết ACTH lạc chỗ là: carcinom tế bào nhỏ ở phổi, u tuyến ức, ruột, tụy, buồng trứng.
Bài tiết ACTH và cortisol trong trường hợp này thường cao hơn trong bệnh Cushing nhiều và cũng liên tục hơn. Bài tiết ACTH và glucocorticoid cũng không ức chế được bằng cortisol dù với liều dược lý, ngoại trừ một số ít trường hợp. Tốc độ sản xuất, nồng độ trong huyết thanh và lượng nước tiểu 24 giờ của cortisol, androgen của tuyến thượng thận, và D.O.C đều tăng cao rõ rệt. Tuy nhiên, các dấu hiệu điển hình của HC. Cushing lại ít gặp vì tăng tiết cortisol xảy ra nhanh và bệnh nhân kém ăn, ngoài ra còn có các biểu hiện khác của bệnh ác tính. Triệu chứng thường gặp là tăng huyết áp, hạ kali máu do D.o.c và tác dụng mineralocorticoid của cortisol.
- U tuyến thượng thận.
U tuyến thượng thận tăng tiết cortisol tự phát, tuyến yên sẽ bị ức chế và sự tiết ACTH giảm, do đó phần tuyến thượng thận bình thường bên còn lại sẽ bị teo. Các nghiệm pháp gây ảnh hưởng lên trục hạ khâu não luyến yên như: ức chế bằng dexamethasone liều cao hoặc metyparon đều không gây đáp ứng gì trên u tuyến thượng thận
Adenom tuyến thượng thận thường là những u nhỏ (< 40 gam), chỉ tiết cortisol. Carcinom tuyến thượng thận thường là những khối u lớn (> 100 g, kích thước > 6 cm)
Carcinom tuyến thượng thận tiết nhiều loại hormon tuyến thượng thận và cả tiền chất của nó cortisol, androgen cũng thường gặp nhất, u cũng có thể tiết 11 deoxycortisol, andosteron, estrogen phụ nữ có thể có tríệu chứng nam hoá. Cao huyết áp và giảm kali máu cũng thường gặp. Đôi khi các u tuyến thượng thận có thể xảy ra sau tình trạng tăng tiết ACTH mạn tính, tăng sản dạng hột tuyến thượng thận hoặc tăng sản tuyến thượng thận bẩm sinh.
IV Phân loại
- Hội chứng Cushing do thuốc.
Là nguyên nhân thường gặp trên lâm sàng do điều trị quá liều và kéo dài cortisol hoặc các steroid tổng hợp giống cortisol.
- Hội chứng Cushing phụ thuộc ACTH.
Do tăng tiết kéo dài ACTH làm tăng sản vùng bó, vùng lưới vi thể có tăng tiết cortisol, androgen và D.o.c (11 deoxycorticosteron).
– Bệnh Cushing: Danh từ này để chỉ hội chứng Cushing do tuyến yên tăng tiết ACTH bệnh chiếm 2/3 trường hợp HC Cushing không phải do thuốc, thường gặp ở nữ nhiều hơn nam (tỷ lộ 8/1), tuổi trung bình khởi bệnh từ 20+40 tuổi. Tuy nhiên bệnh có thể được chẩn đoán từ lúc trẻ đến 70 tuổi.
* U không thuộc tuyến yên (u tiết ACTH lạc chỗ – HC Cushing cận ung thư): do u hệ nội tiết tăng tiết ACTH, rất hiếm gặp u tăng tiết CRH. Nguyên nhân này chiếm 15% – 20% HC Cushing tuỳ thuộc ACTH, thường gặp ở nam nhiều hơn (tỷ lệ nữ/nam = 1/3). tuổi trung bình khởi bệnh từ 40 – 60 tuổi, 30% trường hợp là do u tế bào nhỏ ở phổi. Tuy nhiên chỉ có 0,5% – 2% u tế bào nhỏ ở phổi có tiết ACTH lạc chỗ. Các u khác có thể là u carcinom ở phế quản, tuyến ức, ruột, tụy, buồng trứng, tế bào đảo tụy, carcinom dạng thùy tuyến giáp.
- Hội chứng Cushing không phụ thuộc ACTH.
Do chính tuyến thượng thận tự phát tăng tiết glucocorticoid, do đó sẽ ức chế sự tăng tiết ACTH ở tuyến yên. Chiếm 10% HC Cushing, gặp ờ nữ nhiều hơn nam, adenom nhiều hơn carcinom.
– Adenom tuyến thượng thận.
– Carcinom tuyến thượng thận.
– Tăng sản hột tuyến thượng thận.
+ Tăng sản dạng hột nhiễm sắc tố nguyên phát có lẽ do các globulin mica dịch gắn vào các thụ thể ACTH, kích thích tuyến thượng thận hoại dộng.
Tăng sản dạng hột kích thước lớn: có nhiều nhân lớn, đường kính 3-6 cm ờ 2 bên tuyến thượng thận, không tùy thuộc ACTH. Không tìm thấy globulin miễn dịch
+ Tăng sản dạng hột tùy thuộc thức ăn: một số bệnh nhân tăng sản dạng hột kích thước lớn có thụ thể với polypeptid ức chế dạ dày, ruột, GIP bất thường nằm ở tuyến thượng thận. Khi ăn vào, kích thích sự tiết GIP, chất này sẽ gắn vào thụ thể ở tuyến thượng thận kích thích tuyến thượng thận tăng sản và tăng sản xuất hormon.
- Lâm Sàng và cận lâm sàng.
- Lâm sàng.
Biểu hiện lâm sàng cùa HC Cushing phản ánh tác dụng sinh học của quá trình tiết horrnon của vỏ tuyến thượng thận gây ảnh hưởng rất nhiều tới tổ chức và hệ thống cơ quan của cơ thể như: hình thể, tinh – thần kinh, hành vi, tổ chức dưới da và tổ chức mỡ, hệ thống cơ xương…
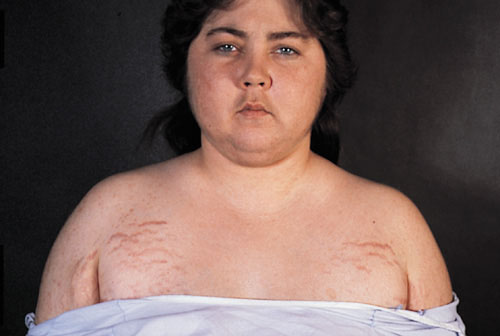
– Thay dổi hình thể và béo là triệu chứng thường gặp nhất. Nguyên nhân là do sự tăng lắng đọng mỡ. Đây là một trong những biểu hiện sớm nhất, thấy ở hầu hết các bệnh nhân và được thể hiện bằng sự tăng cân hoặc khó duy trì cân nặng. Sự phân bố của tổ chức mỡ cũng thay đổi với sự tăng lượng mỡ ở màng bụng, trung thất, dưới da mặt, cổ. Sự tăng mỡ ở bụng dẫn đến triệu chứng béo trung tâm (béo thân). Sự tăng lượng mỡ ở mặt (mặt tròn như mặt trăng), trên xương đòn (dấu hiệu cổ áo), hố thái dương, gáy (cổ trâu). Một số nhỏ bệnh nhân không có tăng cân tuy nhiên mặt vẫn tròn và mỡ vẫn lắng đọng ở thân mình nhiều hơn tay chân, thường gặp ở bệnh nhân ung thư tuyến thượng thận hoặc HC Cushing cận ung thư.
– Những thay đổi ở da thường gặp là hiện tượng đỏ da và da mỏng. NguyỄn nhăn là đo teo lớp thượng bì và tổ chức dưới da kết hợp với hiẹn tượng giãn mạch dưới da. Những vết rạn đa màu đỏ tím rộng lừ 0,5 – 2 cm, sờ có cảm giác lõm so với nơi da bình thường. Những vết rạn này thường ở bụng, mông, đùi, nếp lằn vú, nách, kheo, đối với trường hợp nặng có thể rạn da toàn thân. Đây là dấu hiệu đặc trưng của HC Cushing. Nguyên nhân là do mất tổ chức liên kết, sợi chun, sợi lạo keo của tổ chức dưới da. Ngoài ra, do tác dụng ức chế miễn dịch của cortisol máu tăng cao làm các vết thương lâu lành, các vết mổ đôi khi hở miệng hoặc bị nhiễm khuẩn, bệnh nhân dễ bị nhiễm khuẩn da, niêm mạc, móng do nấm.
– Rậm lông và nhiều mụn trứng cá do tăng tiết androgen. Triệu chứng này xuất hiện chủ yếu ở nữ. Lông tơ mọc nhiều ở mặt, cũng có thể ở bụng, ngực, vú, đùi và tóc cũng rậm hơn. Triệu chứng nam hoá chủ yếu gặp ở carcinom tuyến thượng thận.
– Tăng huyết áp cả tối đa và tối thiểu. Các biến chứng tim, thận, mắt, não do THA góp phần làm bệnh nặng thêm và tăng tỷ lệ tử vong.
– Rối loạn sinh dục do tăng androgen ở nữ và tăng cortisol ở nam. Phụ nữ còn hoạt động sinh dục bị mất kinh hoặc bị rối loạn kinh nguyệt, vô sinh. Âm vật to hiếm gặp. Nam giới thường giảm khả năng tình dục, một số lông mọc thêm, tinh hoàn mềm.
– Rối loạn thần kinh tâm lý: hầu hết bệnh nhân đều có dễ xúc động, thay đổi cảm xúc, chán nản, mất ngủ, lo lắng, giảm trí nhớ và sự tập trung, thay đổi sự thèm ăn . Những thay đổi này tỷ lệ với mức độ tăng nóng cortisol trong máu. Bệnh nhân cũng có thể hưng phấn hoặc một số ít trầm cảm nặng, rối loạn tâm thần, sảng lẫn, nghi kị người xung quanh, có bệnh nhân có ý định dễ tự sát.
– Yếu cơ teo cơ gốc chi nhưng cơ lực ngọn chi vần bình thường. Nguyên nhân là do tăng quá trình dị hoá, giảm quá trình tổng hợp protein và hạ kali máu. Yếu cơ được đánh giá tốt nhất bằng những câu hỏi liên quan đến việc sử dụng các cơ đó trong hoại động hàng ngày của bệnh nhân và một số phương pháp kiểm tra cơ lực hữu ích khác.
* Loãng xương cũng là một triệu chứng hay gặp. Bệnh nhân thường bị đau xương như: cột sống, xương dài. Có thể gãy xương, bệnh lý ở cột sống, xương sườn, xương bàn chân.
Có thể thấy hình ảnh xẹp đốt sông trên phim XQ. Thường người trẻ bị loãng xương phải nghĩ dến HC Cushing.
Sỏi đường tiết niệu do tăng thải canxi qua đường tiểu. Đôi khi có cơn đau quặn thận điển hình.
Đái tháo đường biểu hiện bằng bệnh nhân tiểu nhiều và khát nhiều. Tuy nhiên đái tháo đường ít gặp và hiếm khi có hôn mê nhiễm toan, Rối loạn dung nạp glucose thường gặp hơn.
Các triệu chứng thường gặp ( Đỗ trung Quân .Nguyền thị phương Thuý 2003 )
Mặt tròn đỏ : 100 %
Mệt mỏi, yếu cơ : 100%
Thay đổi hình thể : 96.7 %
Tăng cân : 86.7 %
Rối loạn tình dục : 83.3%
Rậm lông : 80 %
Vết rạn da : 73.3 %
Trứng cá : 73.3 %
Teo cơ : 66-7 96
Tăng huyết áp : 60 %
Rối loạn tâm thần •’ 53.3 %
- Cận lâm sàng.
2.1. Các xét nghiệm đặc hiệu.
– Định lượng cortisol máu 8h và 20h:
Bình thường cortisol máu 8h: 120 – 620 nmol/1.
20h: 90 – 460 nmol/1.
Xét nghiệm chẩn đoán xác định cường tiết cortisol:
– Lấy nước tiểu 24 giờ định lượng cortisol tự do và creatinine: Cortisol tự do > 100ng/dl hoặc > 95mg/mg creatinine.
– Cho uống lượng dexametasone lúc 11 giờ trua và lấy máu định lượng cortisol vào 8 giờ sáng hôm sau: chẩn đoán khi Cortisol huyết > 5 ng/dl.
– Định lượng cortisol huyết 8 giờ và 20 giờ; cortisol tăng và rối loạn nhịp tiết
Trong HC Cushing có sự tăng tiết cortisol cả sáng lẫn chiều dẫn tới mất nhịp ngày đêm.
– Định lượng cortisol tự do trong nước tiểu 24h:
Binh thường: 50 – 250 nmol trong 24h.
Tăng trong HC Cushing.
– Định lượng 17 OHCS trong nước tiểu 24h:
Bình thường: 1,5 – 28 nmol trong 24h.
Tăng trong HC Cushing.
– Định lượng Cetosteroid trong nước tiểu 24h:
Bình thường: Nữ: 14 – 52 nmol trong 24h- Nam: 22-28 nmol trong 24h- Tăng trong HC Cushing.
Các nghiệm pháp ức chế bằng Dexamethasone được sử dụng để tầm soát và chẩn đoán nguyên nhân HC Cushing từ năm 1960 do Liddle đưa ra.
+ Nghiệm pháp ức chế bằng Dexamethasone liều thấp trong 2 ngày.
Ngày thứ 1 lấy nước tiểu 24h do 17 OHCS và một mẫu cortisol máu lúc 8h. Ngày thứ 2 và thứ 3, cho bệnh nhân uống dexamethasone 0.5 mg mỗi 6 giờ- Ngày thứ 4 lấy nước tiểu 24h đo 17 OHCS.
Đánh giá kết quả: bình thường ức chế được khi 17 OHCS ngày thứ 4 giảm hơn so với ngày thứ nhất ít nhất 20%. Cortisol máu 8h < 5 µg/dL gặp trong hội chứng giả Cushing do thuốc, người béo, người nghiện rượu. Không ức chế được khi 17 OHCS và cortisol máu 8h không thay đổi. Gặp trong HC Cushing.
* Nghiệm pháp ức chế bằng 1mg dexamethasone qua đêm.
Bệnh nhân uống 1mg dexamethasone vào 23h. 8h sáng hôm sau đo Cortisol máu và đo lượng cortisol tự do trong nước tiểu 24h- Đánh giá kết quả:
* Cortisoi máu 8 giờ sáng > 5 fig /dl kết hợp thêm cortisol tự do trong nước tiểu 24 giờ tăng thì có thể chẩn đoán là HC Cushing.
* Nếu cortisol máu 8h giảm < 3µg /dl được coi là bình thường.
* Nghiệm pháp ức chế bằng dexamethasone liều cao: dễ chẩn đoán các nguyên nhân cùa HC Cushing, giữa bệnh Cushing và HC Cushing do tiết ACTH lạc chỗ hay u TTT. Bệnh nhân uống 2mg dexamethasone mỗi 6h trong 2 ngày thứ 2 và thứ 3. Lấy nước tiểu 24h ngày thứ nhất và ngày thứ 4 sau khi uống thuốc để định lượng 17 OHCS.
Đánh giá kết quả:
* Trong bệnh Cushing lượng 17 OHCS trong nước tiểu 24h ngày thứ 4 giảm hơn 50% so với trước khi uống thuốc.
* Bệnh nhân có u tuyến thượng thận hoặc u tiết ACTH lạc chỗ không giảm tiết 17 OHCS trong nước tiểu 24h ở ngày thứ 4 hoặc chỉ giảm rất ít.
* Nghiệm pháp ức chế bằng dexamethasone liều cao qua đêm:
Lấy máu dinh lượng Cortisol 8 giờ sáng và cho bệnh nhân uống 8mg dexamethasone vào 23h đêm. 8h sáng hôm sau đo lại cortisol máu.
Đánh giá kết quả:
* Trong bệnh Cushing cortisol máu giảm hơn 50% so với trước khi uống thuốc.
* u tiết ACTH lạc chỗ thì cortisol máu không giảm nhiều như trường hợp trên.
* Trường hợp u TIT tiết cortisol, sự tiết tự phát nên không thể ức chế được.
* Nghiệm pháp kích thích bằng CRH: bệnh nhân được truyền tĩnh mạch lOOmg CRH. Trước và sau nghiệm pháp định lượng ACTH máu.
Đánh giá kết quả:
* ACTH tăng gặp trong bệnh Cushing.
* ACTH không tăng gặp trong HC ACTH ngoại sinh.
2.2. Các xét nghiệm không đặc hiệu.
– Công thức máu: có thể tăng hồng cầu và hemoglobin, hematocrit tăng nhẹ. Số lượng bạch cầu không thay đổi, tuy nhiên giảm nhẹ lympho bào và bạch cầu ưa axit.
– Sinh hoá: bình thường trong đa số trường hợp, tuy nhiên kiềm máu giảm kali huyết có thể được gặp trong hội chứng tiết ACTH lạc chỗ hoặc carcinom tuyến thượng thận . Tăng dường huyết sau ăn thường xảy ra nhanh hơn. Hầu hết bệnh nhân đều có tình trạng rối loạn dung nạp glucose. Canxi máu bình thường, có thể tăng canxi niệu.
– Soi dáy mắt, thị lực, thị trường có thể thay đổi do u tuyến yên chèn ép vào giao thoa thị giác và do hậu quả của tăng huyết áp.
– XQ:
+ Bóng tim có thể to do hậu quả của tăng huyết áp.
+ XQ xương có thể xẹp đốt sống, gãy xương sườn.
+ XQ bụng có thể thấy sỏi niệu.
– Điện tâm đồ: có thể thấy dấu hiệu dày thất, thiếu máu cơ tim, hạ kali máu.
2.3. Các phương pháp thăm dò hình thể tuyến nội tiết.
– XQ hố yên: bình thường kích thước hố yên là 1 X 1,2 cm. mỏm yên trước và sau rõ nét. Bệnh nhân u tuyến yên có hố yên rộng và teo mỏm yên. Tuy nhiên tỷ lệ này thấp.
– Chụp cắt lớp vi tính sọ não (CT Scanner) và chụp cộng hưởng từ hạt nhân sọ não (MRI). Các kỹ thuật này cho phép do kích thước u, tìm sự lan toả từ hố yên sang hai bên, từng khả năng phát hiện các khối u nhỏ.
– Bơm hơi sau phúc mạc là phương pháp thăm dò chảy máu cổ điển có tác dụng phát hiện khối u tuyến thượng thận và sự di lệch đài bể thận do khối u gây ra khi kết hợp với chụp UIV.
– Siêu âm tuyến thượng thận thường bị hạn chế do nhiều hơi ở ruột, dạ dày, bệnh nhân béo bụng, đốì với khối u nhỏ hơn 2cm rất khó phát hiện. Tuy nhiên đây là một phương pháp an toàn, dễ áp dụng.
– Chụp CY Scanner tuyến thượng thận giúp chẩn đoán chính xác khối u thượng thận tới 90% các trường hợp.
– MRI cho biết cấu trúc cơ bản của tuyến thượng thận và có thể phát hiện sớm tổn thương vỏ thượng thận.
VI- CHẨN ĐOÁN.
- Chẩn đoán xác định.
1.1. Lâm sàng: (Tiêu chuẩn Aron 1987).
– Toàn thân: Thay đổi hình thể, tăng cân, tăng huyết áp.
– Da và lổ chức liên quan: mặt tròn dỏ, rạn da, rậm lông, trứng cá, thâm tím da.
– Cơ xương: yếu cơ, teo cơ, mệt mỏi, loãng xương.
– Sinh dục: rối loạn kinh nguyệt, mất kinh, âm vật to.
– Tâm thần: trầm cảm và thay đổi nhân cách.
– Rối loạn chuyển hoá: đái tháo dường, rối loạn dung nạp glucose.
– Sỏi thận.
1.2. Xét nghiệm đặc hiệu.
– Định lượng cortisol máu: tăng cao, mất nhịp ngày đêm. Đây là yếu tố quyết định cho chẩn đoán sớm HC Cushing.
– Định lượng cortisol tự do trong nước tiểu 24h: tăng.
– 17 OHCS niệu: tăng.
– Nghiệm pháp ức chế bằng dexamethasone liều thấp: không ức chế được.
- Chẩn đọán nguyên nhân.
2.1. HC Cushing do dùng corticoid kéo dài: tiền sử dùng thuốc.
2.2. Bệnh Cushing.
– Hố yên rộng (bình (hường 1 X 1,2 cm).
– Nghiệm pháp ức chế bằng dexamethason liều cao ức chế dược.
– Chụp CT phát hiện quá sản thượng thận 2 bên.
– Lâm sàng và xét nghiệm đặc hiệu phù hợp.
2-3. Adenom thượng thận.
– Lâm sàng và xét nghiệm điển hình
– Thăm dò hình thể tuyến thượng thận phát hiện khối u.
– Nghiệm pháp ức chế bằng dexamethason liều cao không ức chế được.
– Hố yên bình thường.
2.4. Ung thư thượng thận.
– Lâm sàng diễn biến nhanh và rộng, đặc biệt rậm lông và gầy sút.
– Khối u tuyến thượng thận một bên lớn (> 6cm).
– Phosphatase kiềm tăng.
– Có di căn.
– Hố yên bình thường.
– Nghiệm pháp ức chế bằng dexamethason liều cao không ức chế được.
2.5. Hội chứng ACTH ngoại sinh.
– Có ung thư nguyên phát ngoài thượng thận (Gan, phổi, tử cung…)
– Diễn biến lâm sàng nhanh nặng, đôi khi có xạm da.
– Di căn ung thư.
– Nghiệm pháp ức chế bằng dexamethason liều cao kém đáp ứng.
3 Chẩn đoán phân biệt
– Nghiện rượu cũng có thể có tăng cortisol huyết và có lâm sàng tương tự như hội chứng Cushing. Cortisol tự do nước tiểu bình thường.
– Béo phì: có vết rạn da nhưng cortisol tự do nước tiểu bình thường.
Hội chứng giả Cushing do thuốc steroids.
– Một số thuốc: Phenytoin, phénobarbital, primidone.
Phụ nữ có thai.
VII. Biến chứng
– Hội chứng Cushing nếu không được điều trị có thể bị nguy hiểm đến tính mạng thậm chí tử vong.
– Có thể xuất hiện biến chứng của tăng huyết áp hoặc do đái tháo đường.
– Biến chứng nhiễm trùng, nhiễm độc.
– Gẫy xương, sập đốt sống ..
– Khối u tuyến yên lớn có thể gây giảm thị lực, mù, tăng áp lực nội sọ..
Sạm da do cắt thượng thận hai bên (hội chứng Nelson).
VIII. ĐIỀU TRỊ
1- Bệnh Cushing (quá sản thượng thận hai bên do bệnh lý đồi –yên:
+ Ngoại khoa:
Phương pháp phẫu thuật khối u tuyến yên qua xương bướm Ià tối ưu nhất. Sau phẫu thuật, chức năng luyến yên sẽ phục hồi trở lại. ít dể lại di chứng. Tuy nhiên bài tiết hóc môn CRF phục hồi chậm hơn, khoảng 6-36 tháng mới có thể trở về bình thường. Do dó cần phải điều trị thay thế bằng Hydrocortisone.
– Cắt thượng thận hai bên toàn phần hoặc bán phần.
+ Tia xạ uyến yên: chỉ định trong bệnh Cushing do u tuyến yên. thường phải 06 tháng sau mới có kết quả điều trị,
+ Nội khoa: bệnh nhân không có chỉ định phẫu thuật hoặc tia xạ có thể áp dụng điều trị bằng thuốc:
Ketoconazole (Nizorale) 200mg / 6 giờ / lần. dùng thuốc này phải kiểm tra chức năng gan thường xuyên.
– Metyrapone : ngày 2g chia hai lần, tăng liều điều trị phụ thuộc vào đáp ứng lâm sàng.
– Aminoglutethimiad : 250 mg . ngày uống 2-3 lần
– Một số thuốc khác : mifepriston , octreotid, etomidat..
2- Adenome thượng thận ; chỉ định phẫu thuật tuyệt đối.
3-Ung thư thượng thận:
– Phẫu thuật cắt bỏ khối u và phối hợp tia xạ trị liệu.
– OpDDD ( Mitotane ) : Dùng 6-12 g / ngày, chú ý kiểm tra chức nang gan thận.
4- Hội chứng ACTH ngoại sinh: khối u tiết ACTH nên cắt bỏ và phối hợp điều trị nội khoa bằng Ketoconazole hoặc Mitotane hoặc phối hợp cả hai.
IX.TIÊN LƯỢNG
– Tiên lượng tốt đối với adenome thượng thận sau khi phẫu thuật. Phải hết sức chú ý có thể xuất hiện suy thượng thận cấp trong và sau phẫu thuật.
– Bệnh Cushing sau phẫu thuật tuyến yên, nói chung cho kết quả tốt, khỏang 10-20 % các trường hợp thất bại sau phẫu thuật và ngay cả các trường hợp tốt sau phẫu thuật vẫn có khoảng 15-20 % trường hợp tái phát sau 10 năm.
– Cắt thượng thận hoàn toàn hai bên sẽ dẫn tới hội chứng Nelson sau 5-15 năm.
– Hội chúng ACTH ngoại sinh, tiên lượng phụ thuộc vào tình trạng di căn của khối ung thư.
PGS.TS Đỗ Trung Quân – Bệnh viện Bạch Mai
Chưa có bình luận.