Sáng ngày 31.10, Học viện Quân y đã tổ chức họp báo công bố thành công ca ghép ruột trên người từ người cho sống đầu tiên ở Việt Nam.

Liên tiếp trong 2 ngày 27- 28.10, Học viện Quân y với hơn 100 y bác sĩ đã thành công 2 ca ghép ruột, đánh dấu Việt Nam đã chinh phục thành công kỹ thuật ghép ruột – một trong những tạng ghép được cho là khó nhất trong lĩnh vực ghép tạng.
Theo Trung tướng, GS.TS Đỗ Quyết- Giám đốc Học viện Quân y, ghép ruột là một trong những kỹ thuật ghép tạng rất khó. “Cơ thể người có 6 tạng quan trọng nếu bị suy mà không ghép thì bệnh nhân sẽ tử vong đó là tim, gan, phổi, thận, tụy, ruột. Giờ đây, sau nhiều năm chuẩn bị, các chuyên gia của Việt Nam đã chinh phục được kỹ thuật ghép ruột”- GS Quyết nói.
Bệnh nhân đầu tiên là N.V.D, có tiền sử viêm loét, thủng đại tràng được mổ tại Bệnh viện Bình Dương, sau đó xuất hiện tắc ruột được phẫu thuật cắt hoàn toàn ruột non tại Bệnh viện Chợ Rẫy.
Bệnh nhân được phẫu thuật điều trị nhiều lần điều trị gỡ dính, xử lý đường dò tại Bệnh viện Chợ Rẫy. Ngày 2.5.2020 bệnh nhân vào Bệnh viện Quân y 103 với chẩn đoán suy ruột, hội chứng ruột ngắn type 2, được phẫu thuật gỡ dính ổ bụng, nuôi dưỡng tích cực qua đường tĩnh mạch.
Hai bệnh nhân được ghép ruột tại Bệnh viện Quân y 103 – Học viện Quân y (Hà Nội) đều là những trường hợp ruột đã mất hoàn toàn chức năng năng tiêu hóa và phải nuôi sống bằng cách truyền dinh dưỡng qua tĩnh mạch. Nếu không được ghép ruột, các bệnh nhân sẽ đối mặt với nguy cơ cao bị biến chứng liên quan đến nuôi dưỡng tĩnh mạch và có thể tử vong bất cứ lúc nào.
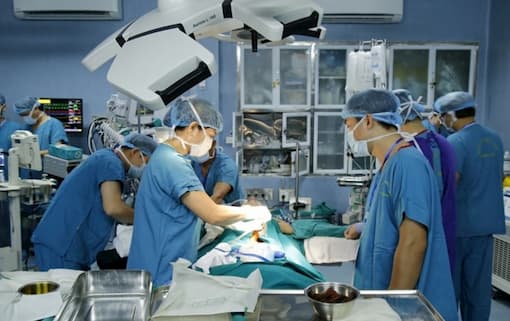
Việc phẫu thuật ghép ruột sẽ giúp bệnh nhân phục hồi chức năng tiêu hóa của ruột. Từ đó, bệnh nhân có thể ăn uống bình thường, giúp cải thiện chất lượng cuộc sống. Bệnh nhân thứ nhất là anh N.V.D, 42 tuổi, có tiền sử phẫu thuật vào ổ bụng 5 lần vì viêm phúc mạc do thủng đại tràng, tắc ruột. Do đó, trước ca ghép tạng, ruột non của bệnh nhân chỉ còn lại khoảng 80 cm (ruột non của người bình thường dài 5-9 mét). Ngày 2/5, bệnh nhân D. được đưa vào Bệnh viện Quân y 103 – Học viện Quân y với chẩn đoán suy ruột không hồi phục do chứng ruột ngắn type 1, rò đại tràng.
Bệnh nhân thứ 2 là L.V.T, tiền sử tháng 9.2020 bị viêm phúc mạc do hoại tử ruột non, được phẫu thuật cắt gần hoàn toàn ruột non tại Bệnh viện huyện Than Uyên, Lai Châu.
Ngày 29.9.2020 bệnh nhân được chuyển từ Bệnh viện tỉnh Lai Châu chuyển vào Bệnh viện Quân y 103 với chẩn đoán suy mòn suy kiệt do hội chứng ruột ngắn nhóm 3, được điều trị tích cực, nuôi dưỡng qua đường tĩnh mạch. Sau khi tiếp nhận 2 bệnh nhân, Học viện đã tiến hành khám, xét nghiệm, mời chuyên gia hội chẩn và xác định cả 2 bệnh nhân trên đều có chỉ định tuyệt đối về ghép ruột. Học viện Quân y đã báo cáo Bộ Y tế xin phép tổ chức thực hiện ghép ruột tại Bệnh viện Quân y 103.
Ngày 27.10, các bác sĩ Bệnh viện Quân y 103 đã phối hợp với các chuyên gia Nhật Bản thực hiện thành công ca ghép ruột cho bệnh nhân L.V.T, người cho ruột là mẹ đẻ của bệnh nhân.
Ngày 28.10, các bác sĩ tiếp tục thực hiện thành công ca ghép ruột cho bệnh nhân N.V.D, người cho ruột là anh trai của bệnh nhân.
Sau mổ, 2 người cho ruột đều ổn định; 2 bệnh nhân ghép ruột đang được theo dõi, các chỉ số sinh tồn đều ổn định và đang được điều trị tích cực.
Với 2 ca ghép ruột vừa được thực hiện thành công, Việt Nam chính thức trở thành nước thứ 20 trên thế giới có thể chinh phục một trong những kỹ thuật ghép tạng khó nhất này.
Trường hợp còn lại là anh L.V.T, 26 tuổi, người dân tộc Thái. Đầu tháng 9, bệnh nhân bị viêm phúc mạc do hoại tử gần toàn bộ ruột non, được Bệnh viện huyện Than Uyên, Lai Châu phẫu thuật cấp cứu cắt gần như toàn bộ ruột non. Chiều dài ruột non còn lại của bệnh nhân chỉ còn 20 cm, dẫn đến tình trạng suy mòn, suy kiệt do hội chứng ruột cực ngắn type 3.
Trung tướng Đỗ Quyết, Giám đốc Học viện Quân y, cho biết: ghép ruột là một trong những kỹ thuật ghép tạng khó nhất. Đây cũng là tạng cuối cùng trong nhóm 6 tạng không thể thay thế chức năng (thận, gan, tim, tụy – thận, phổi, ruột) được y học thế giới cũng như Việt Nam thực hiện ghép thành công.
Để sẵn sàng cho ca ghép ruột, ngay từ năm 2018, các bác sĩ đã được cử sang Bệnh viện Đại học Tohoku, Nhật Bản để học tập kỹ thuật ghép. Tiếp đó, các bác sĩ thực hiện phẫu tích xác để nghiên cứu đường đi của động mạch, tĩnh mạch ở ruột. Đồng thời, tiến hành nhiều cuộc ghép thực nghiệm trên lợn, gà để thuần thục các kỹ thuật như rửa tạng, ghép tạng…
“Trước ca ghép chính thức, chúng tôi xác định mình đang bước vào một trận đánh thực sự, nên phải chuẩn bị thật kỹ để tăng tỷ lệ thành công”, Trung tướng Quyết nhấn mạnh.
Hai ca mổ ghép ruột được thực hiện liền nhau vào các ngày 27 – 28/10. Để chuẩn bị cho tất cả các khâu của ca ghép ruột, đã có gần 100 bác sĩ và nhân viên y tế tại Bệnh viện Quân y 103 được huy động. Bên cạnh đó, ca phẫu thuật còn có sự phối hợp của chuyên gia ghép tạng người Nhật Bản, GS Motoshi Wada, Bệnh viện Đại học Tohoku.
Khó khăn nhất trong ghép ruột là việc lựa chọn cách ghép, đặc biệt là trong việc nối động mạch, tĩnh mạch từ ruột ghép vào cơ thể bệnh nhân

Trung tướng Quyết chia sẻ, ca phẫu thuật đặt ra cho các y, bác sĩ nhiều thử thách lớn. Trong đó, khó khăn nhất là việc lựa chọn cách ghép, đặc biệt là trong việc nối động mạch, tĩnh mạch từ ruột ghép vào cơ thể bệnh nhân.
Trung tướng Quyết cho hay: “Chúng tôi phải làm sao để mạch đó không bị xoắn lại, nhằm đảm bảo khả năng nuôi dưỡng ruột ghép, đây là điều rất khó. Nó đòi hỏi phân tích kỹ lưỡng để lựa chọn đúng kỹ thuật tối ưu nhất”.
Cũng theo Giám đốc Học viện Quân y, ghép ruột có một vấn đề khó hơn so với các dạng ghép tạng khác là về dùng thuốc chống thải ghép và chống nhiễm trùng.
Chính vì sự phức tạp trong kỹ thuật ghép ruột, cả hai ca mổ đều kéo dài trên 10 giờ đồng hồ.
Trung tướng Quyết phân tích: “Khó khăn trong ca mổ của bệnh nhân L.V.T là phần ruột ghép có 2 tĩnh mạch, nên phải tiến hành 2 miệng nối tĩnh mạch. Trong khi đó, với bệnh nhân N.V.D, êkip gặp thử thách trong việc cố gắng giữ gìn ruột, do ruột non của bệnh nhân giãn mỏng – mất trương lực, thành mủn nát”.
Sau ca mổ, bước đầu các chỉ số sinh tồn của cả hai bệnh nhân đều ổn định. Bệnh nhân được rút ống nội khí quản và tự thở sau mổ 12 tiếng. Phần ruột ghép ở cả hai bệnh nhân ghép bắt đầu hoạt động, có nhu động ruột, không có dấu hiệu thải ghép.
Dù tình hình vẫn đang được kiểm soát tốt, tuy nhiên theo Trung tướng Quyết, quá trình chăm sóc hậu phẫu với hai bệnh nhân vẫn là một thử thách lớn. Các nguy cơ có thể đối mặt là nhiễm trùng, thải ghép…
Theo GS Wada, ở Nhật Bản, tỷ lệ bệnh nhân ghép ruột sống thêm 5 năm là khoảng 80% và sống từ 10 năm trở lên là 60%. “Đối với 2 bệnh nhân của Việt Nam, dự đoán lúc này là khá sớm nhưng tôi nghĩ họ có thể đạt tỷ lệ như thông thường”, GS Wada chia sẻ.
Yhocvn.net (Theo Dantri)
Chưa có bình luận.