Điều trị cho bệnh nhân đái tháo đường típ 2:Tại sao và như thế nào?
Trước tiên tôi đặt ra câu hỏi cơ bản: tại sao cần điều trị cho bệnh nhân đái tháo đường típ 2 (ĐTĐ típ 2) và phương thức điều trị như thế nào?
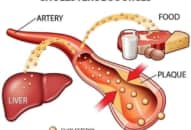
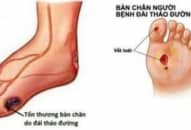
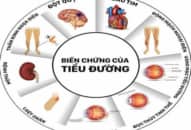
Chúng ta cần điều trị ĐTĐ típ 2 vì các lý do sau đây. Đầu tiên, việc điều trị giúp loại trừ các triệu chứng của tăng đường huyết, bao gồm tình trạng lợi niệu thẩm thấu gây tiểu nhiều và tiểu đêm, khát nước và nhìn mờ. Đồng thời, chúng ta cũng ngăn ngừa bệnh diễn tiến đến các tình trạng hôn mê tăng đường huyết nghiêm trọng, bao gồm hôn mê tăng áp lực thẩm thấu và hôn mê nhiễm ceton acid. Không những cải thiện về thể chất, chúng ta điều trị tốt ĐTĐ típ 2 còn giúp cho bệnh nhân bớt lo lắng và cải thiện tình trạng trầm cảm liên quan đến bệnh vốn đôi khi có thể xảy ra. Quan trọng nhất là việc điều trị ĐTĐ típ 2 giúp ngăn ngừa hoặc làm chậm diễn tiến các biến chứng mạn tính vốn là những biến chứng gây tàn phế và nguy hiểm đến tính mạng của người bệnh.
Hiệu quả của kiểm soát đường huyết trên các kết cục lâu dài thì như thế nào? Đề tài này trở thành vấn đề thời sự tranh cãi trong thời gian gần đây. Đã số nhiều nghiên cứu quy mô lớn như nghiên cứu UKPDS, ADVANCE, ACCORD và VADT để giải đáp câu hỏi này. Montori và cộng sự đã thực hiện một phân tích gộp những nghiên cứu đó, nhằm đánh giá ở 2 khía cạnh: (1) tử vong do mọi nguyên nhân và (2) nhồi máu cơ tim không tử vong. Kết quả gộp cho thấy kiểm soát đường huyết làm giảm nhồi máu cơ tim không tử vong từ 15 – 20% và điều này hằng định qua tất cả các nghiên cứu. Trong khi đó, cải thiện kiểm soát đường huyết không làm giảm lỷ lệ tử vong do mọi nguyên nhân trong những nghiên cứu lớn có bao gồm kết cục tử vong. Nói cách khác, kiểm soát đường huyết tích cực chưa được chứng minh là làm giảm tỉ lệ tử vong. Tuy nhiên, cần lưu ý rằng hầu hết các thử nghiệm này (VADT, ADVANCE và ACCORD) đều bao gồm những bệnh nhân lớn tuổi. Nếu chúng ta xem xét nghiên cứu UKPDS gồm những bệnh nhân mới được chẩn đoán, quý vị sẽ thấy hiện tượng gọi là “Hiệu quả lâu dài” (Legacy Effect) của kiểm soát đường huyết tích cực. Sau nghiên cứu UKPDS, các bệnh nhân tham gia nghiên cứu được chuyển về điều trị tại bác sĩ gia đình và cả 2 nhánh đều được điều trị tích cực. Tuy nhiên, nghiên cứu hậu UKPDS đã cho thấy ở nhóm điều trị tích cực sớm từ ban đầu, tỉ lệ tử vong do mọi nguyên nhân giảm đáng kể so với nhóm điều trị tuyền thống (13%) so với 6%, p = 0.007)2
Từ năm 2008, người ta nói nhiều về việc cá thể hóa mục tiêu điều trị. Hiện nay, mục tiêu HbA1c chung vẫn dưới 7.0%. Tuy nhiên, mục tiêu này sẽ được điều chỉnh tùy theo từng trường hợp cụ thể. Bệnh nhân ĐTĐ khi có thai nên giữ HbA1c dưới 6.0%. Bệnh nhân trẻ mới khởi phát ĐTĐ nên duy trì HbA1c dưới 6,5%. Tuy nhiên, đối với những bệnh nhân lớn tuổi gặp khó khăn trong việc tuân trị, có lẽ quý vị cần đặt mục tiêu HbA1c < 7,5%, tương tự, dối với người cao tuổi, mắc bệnh đã lâu va có biến chứng mạch máu lớn nên gữ HbA1c 7,5%. Bệnh nhân có tiên lượng dè dặt nên giữ HbA1c < 8.0%.
Tiếp cận truyền thông gây chậm trễ trong việc kiểm soát đường huyết
Chúng tôi đã thực hiện nghiên cứu Fremantle Diabetes Study tại Úc (2006) về thực hành điều trị ĐTĐ típ 2 hàng ngày và tìm hiểu những yếu tố thúc đẩy sự thay đổi điều trị của bác sĩ. Kết quả cho thấy những bệnh nhân ban đầu chỉ ăn kiêng và tập thể dục sẽ được kê toa thuốc viên khi nào HbA1ctrên ngưỡng 7.7%. Như vậy, có một sự kiểm soát đường huyết chậm trẽ trước khi bác sĩ hành động. Tương tự, kiểm soát đường huyết còn tệ hơn khi bệnh nhân được chuyển từ thuốc viên sang Insulin. Bệnh nhân chỉ được chuyển đổi từ thuốc viên sang Insulin khi HbA1cquanh ngưỡng 9,4%. Nguyên nhân dẫn đến sự chậm trễ trong điều trị là vì trước đây, chúng tôi thường khởi đầu với đơn trị liệu và tăng dần đến liều tối đa trước khi phối hợp một loại thuốc khác. Ví dụ khi dùng metformin đến 1500mg/ngày, hiệu quả giảm HbA1c đã đạt đến mức gần tối đa. Nếu chúng ta tiếp tục tăng liều lên 3000mg/ngày thì hiệu quả giảm HbA1c chỉ tăng thêm chút ít, trong khi tác dụng phụ trên đường tiêu hóa tăng đáng kể. Do đó trong thực hành lâm sàng, chúng ta thường dừng ở liều đạt hiệu quả giảm đường huyết tối ưu mà ít tác dụng phụ nhất, dù chưa phải là liều tối đa.
Lợi ích của điều trị phối hợp sớm
Điều trị phối hợp thuốc sớm mang lại nhiều lợi ích. Đầu tiên, phối hợp thuốc làm giảm HbA1c hiệu quả hơn so với đơn trị liệu và tránh được sự chậm trễ lâm sàng của tiếp cần điều trị từng bước, khi bác sĩ phải mất thời gian để tăng liều dần đến mức tối đa mà HbA1c vẫn ở mức cao. Ngoài ra, phối hợp thuốc sớm cho phép sử dụng mỗi thuốc với liều thấp hơn liều tối đa để giảm thiều tác dụng phụ, đặc biệt là làm giảm tác dụng phụ trên đường tiêu hóa của metformin. Hơn nữa, phối hợp thuốc sớm làm giảm tình trạng ngộ độc đường của tế bào beta, làm giảm khả năng ổn định và cải thiện chức năng của tế bào beta, qua đó làm chậm diến tiến của bệnh đến giai đoạn cần tiêm insulin. Cuối cùng, dựa trên cơ chế sinh bệnh, phối hợp thuốc với cơ chế tác động bổ sung tỏ ra phù hợp hơn cho bệnh ĐTĐ típ 2, hợp lý hơn so với việc đơn thuần tăng liều một thuốc đơn trị liệu đến mức tối đa.
Lợi ích của viên phối hợp liều cố định
Việc sử dụng viên phối hợp liều cố định (FDC) cũng mang lại nhiều lợi ích. Đối với bệnh nhân và thầy thuốc, viên FDC giúp cải thiện sự tuân thủ điều trị của bệnh nhân nhờ đơn giản hóa quá trình quản lý bệnh ĐTĐ típ 2. Viên FDC cũng giúp cải thiện dược động học của thuốc, ví dụ như trường hợp sitagliptin + metformin, sitagliptin được dùng 2 lần/ ngày cùng lúc với metformin, vì gần đây có một số nhận xét rằng nếu chia đôi liều thuốc ức chế DPP4 này sẽ có hiệu quả kiểm soát đường huyết tốt hơn.
Dữ liệu hồi cứu của Rozenfeld Y và cộng sự cho thấy có mối tương quan thuận chặt chẽ giữa tỉ lệ tuân trị và mức giảm HbA1c. Do đó, sẽ hợp lý nếu chúng ta làm tăng sự tuân trị của bệnh nhân bằng cách đơn giản hóa việc uống thuốc nhờ sử dụng viên phối hợp liều cố định. Nói cách khác, viên phối hợp liều cố định giúp cải thiện tuân thủ điều trị, từ đó mang lại ảnh hưởng thuận lợi cho các kết cục chính về chuyển hóa, tim mạch và kinh tế y tế.
Tuy nhiên, không phải bất kỳ kiểu phối hợp thuốc nào cũng mang lại hiệu quả tối ưu. Trong quá khứ, chúng ta đã có các dạng phối hợp sulfonylurea và metformin và phối hợp glitazone và metformin. Bằng chứng lâm sàng cho thấy các dạng phối hợp này có hiệu quả giảm đường huyết nhanh chóng, nhưng lại làm gia tăng đáng kể các nguy cơ tác dụng ngoại í như hạ đường huyết, tăng cân… Nghiêm trọng hơn, rosiglitazone đã bị rút khỏi thị trường do ảnh hưởng xấu trên hệ tim mạch, trong khi ung thư bàng quang vẫn còn là vấn đề tranh cãi đối với pioglitazone. Phối hợp acarbose và metformin không ảnh hưởng trên cân nặng và cũng không gây hạ đường huyết, tuy nhiên có nhiều bệnh nhân gặp các tác dụng phụ trên đường tiêu hóa.
Kinh nghiệm và bằng chứng phối hợp điều trị sớm sitagliptin và metformin
Những năm gần đây chúng ta có thêm các dạng thuốc viên phối hợp mới. Viên phối ức chế DPP4 với metformin có lợi điểm là không làm tăng nguy cơ hạ đường huyêt, do tác dụng giảm đường huyết của thuốc ức chế DPP4 phụ thuộc glucose, nghĩa là thuốc sẽ không tác dụng khi nồng độ đường huyết xuống thấp. Ngoài ra, thuốc không hoặc rất ít gây tăng cân. Về lý thuyết, viên phối hợp này còn bảo vệ tế bào beta do incretin có thể ảnh hưởng có lợi trên tuổi thọ và sức khỏe của tế bào beta bên cạnh tác động giảm đường huyết.
Về cơ chế tác dụng, các gliptin và metformin đều tác động trên những khiếm khuyết chính của ĐTĐ típ 2. Sitagliptin cải thiện chức năng tế bào beta, tăng tổng hợp và phóng thích insulin. Thuốc đồng thời làm giảm sản xuất glucose tại gan qua tác động ức chế tiết glucagon từ tế bào alpha. Song song đó, metformin cũng làm giảm sản xuất glucose tại gan bằng cách tác động lên quá trình tân tạo đường và ly giải glycogen tại gan; làm tăng nhạy cảm insulin ở mô ngoại biên. Đặc biệt, sitagliptin và metformin còn có hiệu ứng cộng hưởng trên hormone incretin ở người trưởng thành. Cụ thể là phối hợp 2 thuốc này làm tăng nồng độ GLP -1 toàn phần, GLP -1 hoạt tính lẫn GIP hoạt tính.
Thuốc phối hợp sitagliptin và metformin cũng chính là dược phẩm đầu tiên trong kiểu phối hợp gliptin và metformin được lưu hành trên thị trường, do đó có nhiều kinh nghiệm lâm sàng nhất trong số các dạng phối hợp này.
Chúng ta hãy xem xét một nghiên cứu của Golstein BJ và cộng sự. Bệnh nhân được chia thành 5 nhóm nghiên cứu như hình bên, với trung bình HbA1c ban đầu là 8,8%. Sau 24 tuần, dạng phối hợp sitagliptin 50mg + metformin 500mg làm giảm HbA1c nhiều nhất là -2,1%, nghĩa là có thể đưa HbA1c của bệnh nhân < 7%. Nếu trung bình HbA1c ban đầu là 11.2%, kết quả giảm HbA1c còn ngoạn mục hơn với -2,9%. Khi HbA1c rất cao > 11 – 12%, bác sĩ thường nghĩ đến khả năng sử dụng insulin, đặc biệt khi bệnh nhân có triệu chứng. Tuy nhiên, nghiên cứu này cho thấy trong trường hợp không thể dùng insulin vì lý do nào đó, chúng ta có thể điều trị bằng thuốc viên kết hợp với liều như trên mà vẫn đạt hiệu quả giảm đường huyêt. Bên cạnh đó, quý vị có thể thắc mắc liệu hiệu quả giảm đường huyết của dạng phối hợp sitagliptin và metformin có duy trì lâu dài được hay không? Nghiên cứu nói trên đã được tiếp tục kéo dài đến 104 tuần và mức HbA1c trong đó nhóm phối hợp thuốc vẫn được duy trì ổn định. Về tác dụng ngoại ý, viên phối hợp sitagliptin và metformin không làm tăng biến cố ngoại í so với từng thành phần riêng lẻ trong suốt 104 tuần.
Vị trí của phối hợp sitagliptin và metformin trong khuyến cáo kết hợp giữa ADA và EASD
Phần cuối cùng tôi muốn trình bày với quý vị là khuyến cáo kết hợp giữa Hiệp hội Đái tháo đường Hoa Kỳ (ADA) và Hiệp hội Nghiên cứu Đái tháo đường Châu Âu (EASD) vào năm 2012. Theo khuyến cáo này, bên cạnh thay đổi lối sống, giảm cân và tăng vận động thể lực, metformin là chọn lựa hàng đầu trong phần lớn trường hợp nhờ hiệu quả giảm HbA1c cao, ít nguy cơ hạ đường huyết, trung tính trên cân nặng, giá thành thấp, dù có nguy cơ nhiễm acid lactic nhưng tỉ lệ rất thấp. Thuốc có thể bảo vệ bệnh nhân khỏi biến cố tim mạch sau khi đã điều chỉnh cho tác dụng giảm đường huyết và một số bằng chứng còn cho thấy có lẽ metformin làm giảm nguy cơ ung thư cho bệnh nhân đái tháo đường. Kế tiếp, nếu chúng ta cần phối hợp 2 thuocs thì sẽ có rất nhiều chọn lựa, tùy theo từng bệnh nhân cụ thể, trong đó chọn lựa phối hợp metformin và ức chế nem DPP4 là một trong những dạng phối hợp điều trị sớm được ưa chuộng. Phối hợp metformin và Su/TZD/đồng vận thụ thể GLP-1 được cho là có hiệu quả giảm HbA1c mạnh trong khi metformin + insulin có hiệu quả cao nhất do không có giới hạn liều của insulin. Mặc dù các tác giả của khuyến cáo này cho rằng phối hợp ức chế DPP4 và metformin chỉ có hiệu quả giảm HbA1c trung bình, tôi cũng như nhiều tác giả khác không đồng ý với quan điểm này, vì có nhiều bằng chứng từ các nghiên cứu chứng tỏ hiệu quả giảm HbA1c của DPP4 không hề thua kém so với SU và TZD.
Chưa có bình luận.