Chưa có bình luận.
Mới cập nhật
amp
-
 Chế độ ăn uống lành mạnh ngăn ngừa đột quỵ
Chế độ ăn uống lành mạnh ngăn ngừa đột quỵ
- Nhóm thực phẩm khắc tinh của bệnh xương khớp
- Chế độ dinh dưỡng luyện tập cho người rối loạn chuyển hoá
- Những thực phẩm giúp giải nhiệt, làm mát cơ thể trong mùa hè
- 5 loại gia vị màu đen rất tốt cho sức khỏe
- 6 món ăn ngon miệng dễ gây viêm, tăng cân nhanh chóng
- Chế biến món ăn từ các loại hạt cần lưu ý điều gì
- Những loại rau củ rất tốt cho người bệnh tăng huyết áp
- Tác dụng của hạnh nhân đối với hệ tiêu hoá
-
 Điều trị bệnh vảy nến bằng phương pháp Đông y
Điều trị bệnh vảy nến bằng phương pháp Đông y
- Men Vi Sinh: Tốt cho mọi người, nhưng liệu có phải là “thần dược” cho tất cả?
- Những bài thuốc trị bệnh hay từ hạt vải
- Tác dụng của cây cà gai leo đối với sức khoẻ
- IMFINZI, IMJUDO (Durvalumab) thuốc điều trị một số bệnh ung thư
- Camizestrant, thuốc mới đột phá điều trị ung thư vú
- Xoa bóp bấm huyệt điều trị hội chứng ruột kích thích
- Xoa bóp bấm huyệt hỗ trợ điều trị viêm túi mật
- Phương pháp xoa bóp bấm huyệt điều trị bệnh viêm đại tràng
- 1 Chế độ dinh dưỡng khoa học trong điều trị bệnh tổ đỉa
- 2 Nguyên nhân gây bệnh tổ đỉa, giải pháp
- 3 Đường và SIBO: Có cần phải từ bỏ đồ ngọt hoàn toàn không?
- 4 Vai trò quan trọng của xét nghiệm hơi thở trong chẩn đoán rối loạn chức năng đường tiêu hóa
- 5 Ung thư biểu mô tế bào đáy tái phát xử lý như thế nào
- 6 Những lưu ý khi điều trị ung thư biểu mô tế bào đáy
- 7 Các dạng ung thư da triệu chứng, giải pháp
- 8 Biến chứng của ung thư biểu mô tế bào đáy, giải pháp
- 9 Bốn môn thể thao hỗ trợ điều trị ung thư biểu mô tế bào đáy
- 10 Nhóm thực phẩm hỗ trợ điều trị ung thư biểu mô tế bào đáy
- 1 Tăng tuổi thọ người lớn tuổi nên tránh xa 3 điều này
- 2 Thói quen xấu âm thầm gây hại cho tim mạch cần bỏ ngay
- 3 Top 6 loại trái cây mùa hè giúp giảm cân hiệu quả
- 4 Những loại đồ uống cải thiện làn da, bổ sung khí huyết
- 5 Thói quen gây hại cho thận cần bỏ ngay
- 6 5 cách để tăng cường sức khỏe đường ruột của trẻ
- 7 Các triệu chứng phổ biến của dư axit dạ dày
- 8 Kinh nghiệm đi khám tại bệnh viện Bạch Mai, hướng dẫn các bước khám bệnh
- 9 Bài tập Yoga nâng cao sức khoẻ với chuyên gia Ấn Độ Master Kamal (P4)
- 10 Giảm cân bằng ớt chuông an toàn lại hiệu quả
-
 Chế độ dinh dưỡng khoa học trong điều trị bệnh tổ đỉa
Chế độ dinh dưỡng khoa học trong điều trị bệnh tổ đỉa
-
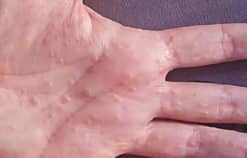 Nguyên nhân gây bệnh tổ đỉa, giải pháp
Nguyên nhân gây bệnh tổ đỉa, giải pháp
-
 Đường và SIBO: Có cần phải từ bỏ đồ ngọt hoàn toàn không?
Đường và SIBO: Có cần phải từ bỏ đồ ngọt hoàn toàn không?
-
 Vai trò quan trọng của xét nghiệm hơi thở trong chẩn đoán rối loạn chức năng đường tiêu hóa
Vai trò quan trọng của xét nghiệm hơi thở trong chẩn đoán rối loạn chức năng đường tiêu hóa
-
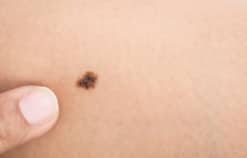 Ung thư biểu mô tế bào đáy tái phát xử lý như thế nào
Ung thư biểu mô tế bào đáy tái phát xử lý như thế nào
-
 Những lưu ý khi điều trị ung thư biểu mô tế bào đáy
Những lưu ý khi điều trị ung thư biểu mô tế bào đáy

